「早期再分極」の定義
・12誘導心電図で、
「Ⅱ,Ⅲ,aVF誘導(下壁誘導)のうち2誘導以上」
または
「Ⅰ,aVL,V4-V6誘導(側壁誘導)のうち2誘導以上」
ないしはその両者に
「0.1mV=1mm以上のJ点増高」(notchまたはslur波形を伴う)とそれに続くST上昇を認める波形を「早期再分極」という。
「早期再分極症候群(J波症候群)」とは?
定義
器質的心異常を伴わないVF症例、多形性VF症例、多形性心室頻拍症例、まらは原因が明らかではない心肺蘇生症例ないしは心臓突然死症例において、早期再分極を認める場合、「早期再分極症候群」と診断する。
病態
・J波は健常人でも認められ、病的意義に乏しく予後良好と考えられてきたが、特発性心室細動でJ波の頻度が高いことが判明し、またブルガダ症候群と早期再分極症候群の遺伝子異常にオーバーラップが認められることから、ブルガダ症候群と早期再分極症候群を含む疾患単位として提唱されている
・下壁誘導や側壁誘導で認める症例は心室細動のリスクとなる
・一方で健診などで指摘される、若年男性に多い「無症状のJ波」の大多数は不整脈との関連はない
・「病的意義のない J波」と「危険な J波」の鑑別ができることが求められている.
・判定は致死性不整脈の自覚症状、失神の既往、突然死の家族歴、高リスク心電図パターンなどを総合的に判断する。
心電図所見
・QRSの週末部に1mm(0.1mV)以上のJ波増高を伴う、notch型またはslur型の早期再分極パターンを認める。
・早期再分極の心電図を下壁誘導(Ⅱ、Ⅲ、aVF)や側壁誘導(Ⅰ、aVL、V4~6)で認める症例は、心室細動のリスクとなるため、心臓突然死の家族歴や失神の既往を問診する必要がある
参照(このサイトより引用):https://ameblo.jp/bfgkh628/entry-11329191768.html
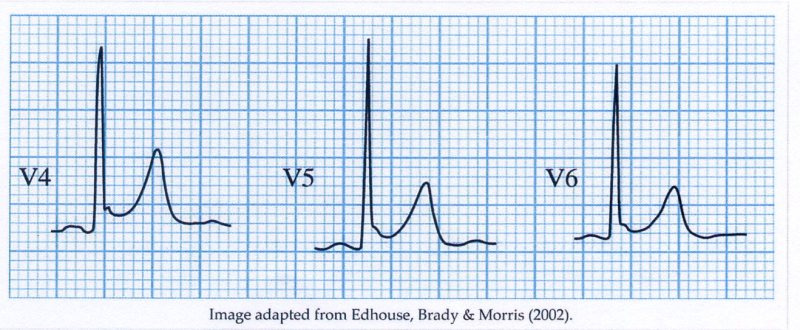
健診で発見されたJ波症例への対応
ハイリスク症例の拾い上げ
・J波は健常人においても少なからず認められることである.
・「ほとんどの症例において,早期再分極所見は不整脈イベントや心臓突然死に関係しない」と断った上で,ハイリスクと考えられる症例を拾い上げる必要がある。
・健診やスクリーニング検査で J波を認めた際には,まず「失神の既往」および「心臓突然死の家族歴の有無」の確認を行う。
・また J波の振幅が高い例(≧ 0.2 mV)はハイリスク症例であり,専門医への紹介する
(ホルター心電図で J波の日内変動,連結期の短い心室期外収縮・非持続性 VTの有無などを確認する.また,日をあらためて 12誘導心電図を記録し,J波の日差変動を確認するなどの対応をとることが適切であろう.
・これらに該当しない例については,精査の必要はないと考えられる
判定区分(B、C、D)
B判定:
J 点上昇が 0.1~0.19 mV、かつ不整脈が疑われる失神、痙攣の既往歴または若年性突然死の家族歴がない。
C判定:
J 点上昇が 0.2mV以上かつ ST 上昇が水平型または下降型のもの、かつ不整脈が疑われる失神、痙攣の既往歴または若年性突然死の家族歴がない。
D(D2)判定:
B判定の心電図所見(J 点上昇が 0.1~0.19 mV)、またはC 判定の心電図所見(J 点上昇が 0.2mV以上)、かつ不整脈が疑われる失神、痙攣の既往歴または若年性突然死の家族歴がある場合は、「早期再分極症候群」「J 波症候群」として扱う。

コメント