低ナトリウム血症をみたら、まずは血漿浸透圧を測定すること!
・低ナトリウム血症は血漿浸透圧から、
「高張性(>295mOsm/L)」
「等張性(280~295mOsm/L)」
「低張性(<280mOsm/L)」
の3つに分類される
・低ナトリウム血症で困るのは血漿浸透圧が低値となって脳浮腫に至ることであり、低張性低ナトリウム血症以外ではナトリウム値自体の補正は不要である。
Part 1:「体液量の判断によらない」低Na血症の鑑別
※これまで低張性低Na血症では、細胞外液量で鑑別するのが主流であったが、しばしば体液評価が困難であることから、尿浸透圧に加えて尿中Na濃度を用いたアルゴリズムが提唱された
(Nephrol Dial Transplant 29(Suppl2):il-i39,2014)
鑑別フローチャート
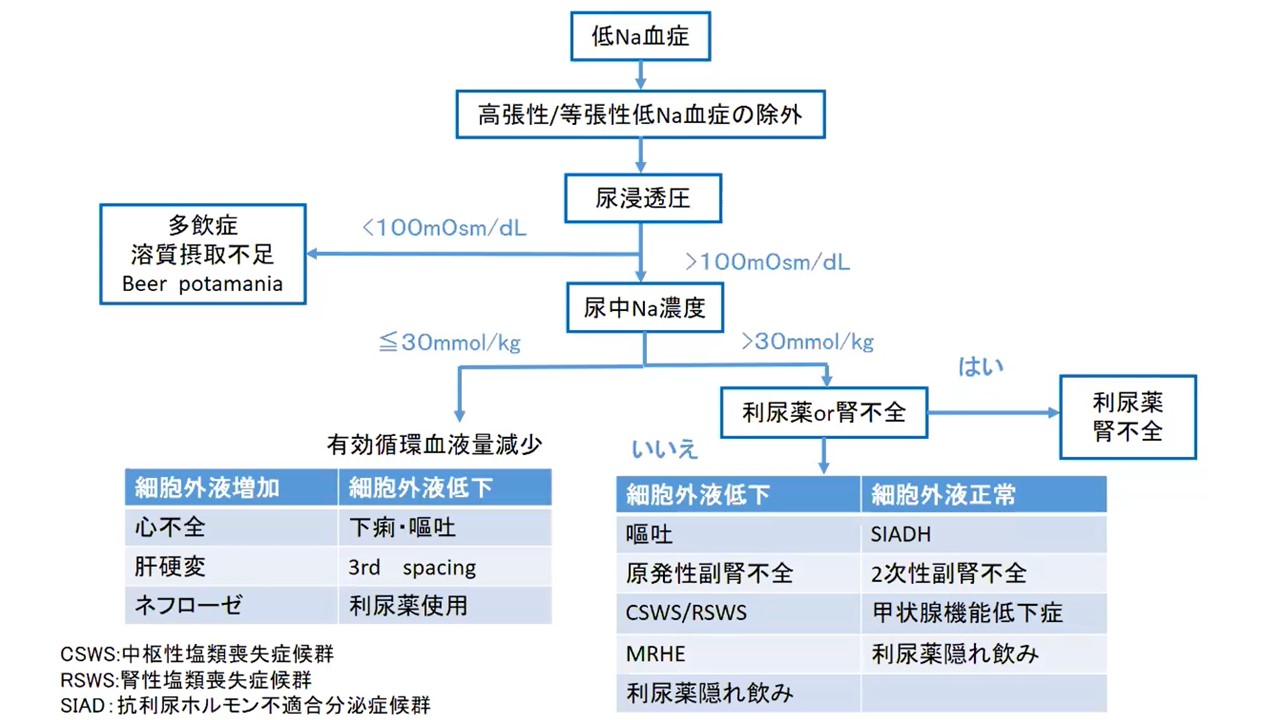
Step 1.血漿浸透圧による鑑別
※ まずは『血漿浸透圧』を測定する(正常:280~295mOsm/kg)
計算式:
血漿浸透圧(mOsm/kg)
=2[Na](mEq/L)+{血糖 (mg/dL)/18}+{尿素窒素(mg/dL)/2.8)
↓
次いで、血漿浸透圧による鑑別:
→ 高血糖、マンニトール、造影剤
→ 偽性低Na血症(高蛋白血症、高脂血症)
→ 真の低Na血症(Step2.へ)
Step2.低張性(<280mOsm/L)低Na血症の鑑別
・低張性低Na血症は常に自由水過剰により生じる
・その機序としては「水中毒」、「溶質摂取不足」、「ADH過剰分泌」のいずれかによる
・治療法が異なるため、まずは「水中毒」と「溶質摂取不足」を除外したい。
・問診で飲水量、食事量を確認
・次いで尿浸透圧を測定する。
参考:尿比重から尿浸透圧の推測
尿浸透圧(概算)=(尿比重の下2桁)×25~40
例)尿比重1.010→尿浸透圧=10×(25~40)=250~400mOsm/L
・本来、低ナトリウム血症ではADH(抗利尿ホルモン)の分泌が抑制されて、
薄い尿が出るため尿浸透圧は低値(<100mOsm/kg)になるはずである。
・低ナトリウム血症なのに尿浸透圧が高い(≧100mOsm/kg)の場合は、「ADH分泌刺激を生じる病態がある」と考えられる
例)SIADH、有効循環血漿量低下、sickness(痛みやストレス、嘔吐など)
↓
1)尿浸透圧<100mOsm/kg(尿比重<1.003)の場合
2)尿浸透圧≧100mOsm/kg(尿比重≧1.003)の場合
・「ADH分泌刺激を生じる病態がある」と考えられる
例)SIAD、有効循環血漿量低下、sickness(痛みやストレス、嘔吐など)
➡ Step3.「尿中Na濃度測定」へ
Step3.尿中Na濃度測定
・尿浸透圧≧100mOsm/kg(尿比重≧1.003)の場合、次いで随時尿Na濃度を測定する
→有効循環血漿量の低下の有無を判定(低下があれば、尿中Na濃度は低下する)
1)尿中Na<20mEq/Lの場合(→有効循環血漿量が低下している)
・Na摂取不足
・腎外Na喪失(下痢、嘔吐):体液量は減少
・心不全:体液量増加
・肝硬変:体液量増加
・ネフローゼ:体液量増加
注:
・心不全では、心拍出量の低下により有効循環血漿量が減少する。
・肝硬変では門脈圧や肝静脈圧の亢進により腹水や末梢浮腫が生じ、低アルブミン血症による膠質浸透圧の低下が有効循環血漿量を減少させる。
・そのため両者では、有効循環血漿量の減少により腎還流圧が低下することで、レニン-アンジオテンシン-アルドステロン(RAA)系や交感神経系が賦活化され、腎臓でのナトリウムや水の再吸収が亢進して体液(細胞外液)量が増加する。
・ネフローゼ症候群でも肝硬変同様低アルブミン血症による膠質浸透圧の低下が起こるが、ネフローゼ症候群では、糸球体障害により腎臓でのナトリウムの再吸収が一時的に亢進することで体液(細胞外液)量が増加すると考えられている。
・いずれも腎臓でのナトリウム再吸収が亢進することで体液(細胞外液)量が増加するが、相対的に血管内のナトリウムよりも水分量が多いため、体液(細胞外液)量が過剰な低ナトリウム血症をきたす。
・また、体内の水分量は増加しているものの、有効循環血漿量は減少しているため、RAA系の賦活化などにより腎臓でのナトリウム再吸収が亢進し、尿中ナトリウム排泄量は減少する(尿中Na<20mEq/L)。
2)尿中Na20~40mEq/Lの場合
生理食塩水負荷 2000mL/2日間trial
↓
血清Na値の変化
≧5mEq/L:Na摂取不足、Na喪失(下痢、嘔吐)
<5mEq/L:SIADH
3)尿中Na>40mEq/Lの場合
① SIAD:体液量正常
(参照:抗利尿ホルモン不適合分泌症候群(syndrome of inapropriate antidiuresis))
② 塩類喪失症候群(cerebral/renal salt wasting syndrome):体液量減少
③ 利尿剤利用歴あり
④ 利尿剤利用歴なし
Step4.GFRによる鑑別
尿中Na>40mEq/L、かつ利尿剤内服がない場合、GFRを計算
1)GFR≦15mL/minの場合
2)GFR>15mL/minの場合
Part 2:体液量からみた「低Na血症の鑑別」
体液量の鑑別方法
体液増加の有無の確認は、IVCエコー、口腔乾燥、ツルゴール低下の有無も加えて総合的に判断する
① まずは血漿浸透圧を測定し、偽性低Na血症の除外は同じ
・高血糖、マンニトール、造影剤、高蛋白血症、高脂血症の除外
・「低浸透圧性(<280mOsm/kg)」の場合、「真の低Na血症」として鑑別へ
② 体液量減少を示唆する病歴・身体所見
・起立性低血圧
・口腔内乾燥(舌に縦じわ)
・腋窩の乾燥
・CRT>2秒
・臥位でも頚静脈虚脱
1)体液量増加
尿Na<20mEq/L
・心不全、肝硬変、ネフローゼ症候群、妊娠
理由:
有効循環血漿量低下、腎うっ血による腎潅流圧低下により、圧受容器を介してRAA系、ADHが賦活され、腎におけるNaや水の再吸収が亢進して体液量が増加する
尿Na≧20mEq/L
・高度腎不全(尿細管でのNa再吸収低下)
2)体液量減少
・水の減少に比較しNaの減少の方が多い場合に起こる
脱水に対して水ばかり飲む、血液よりも濃い体液を喪失する、Naが少ない補液など
・腎機能が正常であれば、Na再吸収の結果、尿中Naは少なくなる
尿Na<20mEq/L:塩分不足または腎外性喪失
・腎機能正常→腎臓以外での喪失(嘔吐、下痢、サードスペースへの喪失(熱傷、膵炎、腸閉塞))
・Na摂取不足
尿Na>40mEq/L:腎性喪失
・腎性喪失(利尿薬)
・副腎不全
・Na喪失性腎症
・中枢性塩類喪失症候群(クモ膜下出血後、頭部外傷後、脳外科手術後)
・ミネラルコルチコイド欠乏
3)体液量正常
※ まず内分泌疾患の確認(副腎不全、下垂体機能不全、甲状腺機能低下症)
・副腎不全→早朝空腹時コルチゾールが4µg/dL未満ならほぼ確実、18µg/dL以上なら否定的。4~18µg/dLであれば迅速ACTH試験で確認
・甲状腺機能低下症(心拍出量低下によるADH分泌亢進、腎における水排泄障害、Na再吸収低下)
・水中毒
・SIAD(参照)
・中枢性塩類喪失症候群
・鉱質コルチコイド反応性低Na血症(MRHE)
低ナトリウム血症の治療方針
まずは緊急治療の適応を判断:
がある時。
1.緊急性がない場合の方針
・原因の検索を治療を行う(数日かけて)
・低カリウム血症が合併している場合、経口でカリウムを補充することでナトリウムも改善する。
・脱水が疑わしい場合(尿浸透圧>100mOsm/kg、随時尿ナトリウム<30mEq/L、明らかな浮腫なし)、脱水に至る原因に対処しながら、十分な生食(500~1000ml)を点滴し、Na値が改善するかみる。
2.緊急性がある場合の方針
<補正目標、速度>
・Na120mEq/Lまで(慢性の場合は症状が改善するまでで可)
・速度は1mEq/L/時以下、かつ 10mEq/L/日以下
(低ナトリウム血症の持続時間が不明、または2日以上と考えられる症例では、24時間で8mEq/L以内の補正に留める)
<補正法>
3%食塩水で補正
<作り方>
・生食500mlから100mlを捨て、ついで空気20mlも抜く
→10%NaCl(20ml/A)を 6A (120ml)混注すると3%生食水になる
→3%生食水を 1mL/Kg/時 で輸液すると、血清Naが1mEq/L/時の割合で上昇
※1日10時間以上は行わないこと(1日の補正は10mEq/L/日以下)。
残りは翌日。
※2時間ごとに血清Na値をチェックすること
例)体重50kg、Na105mEq/Lの場合
・目標:120-105=15mEq/L上げたい。ただし初日は10mEq/Lまで(10時間)で補正終了
・速度:50mⅬ/時のスピードで落とすと1mEq/L/時上昇
・10時間後には500ml入り、10mEq/L上昇している計算
参考文献
内科レジデントの鉄則 第3版
聖路加国際病院内科チーフレジデント (編集)



コメント