症状
ブルガダ型 ST-T 異常 (標準 12 誘導心電図検診判定マニュアル(2023 年度版))
・健診時にはブルガダ症候群を診断することは困難であるため、心電図用語は所見名である「ブルガダ型 ST-T 異常」とする。
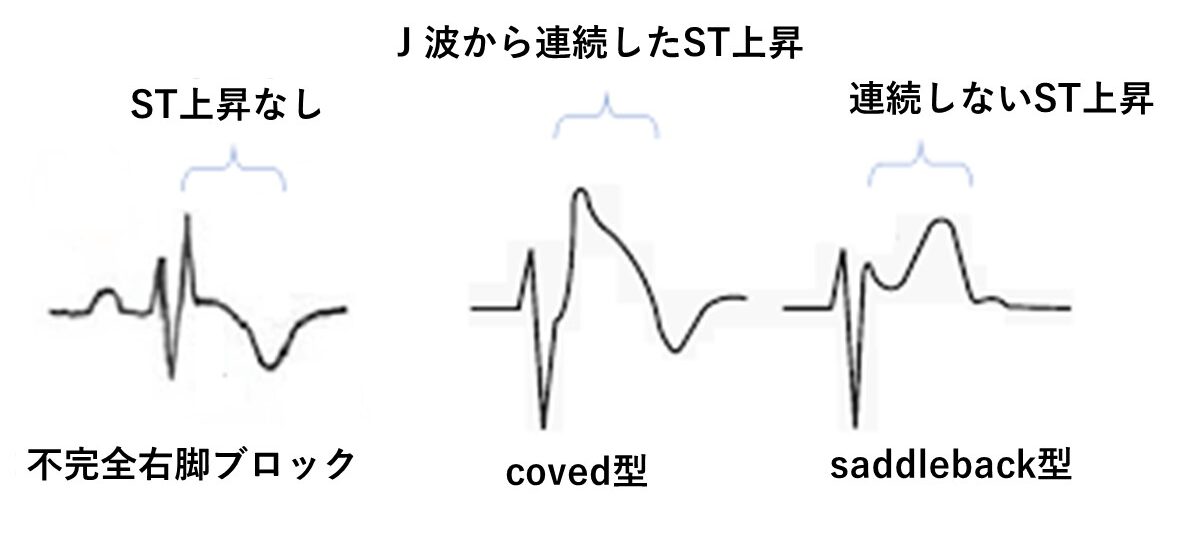
(不完全)右脚ブロックとの鑑別点
・(不完全)右脚ブロック型では基本的にはSTが基線~低下するが、ブルガダ型はSTが上昇(J点が2 mm(0.2 mV)以上)する
・不完全右脚ブロックでは陰性T波に移行するが、ブルガダ型(saddle-back型)ではST上昇おより陽性T波が続き、馬の鞍の様な形になる
・右脚ブロックではⅠ誘導、V5、V6誘導に深いS波を認めるが、ブルガダ型では認めない
【J点の基準】
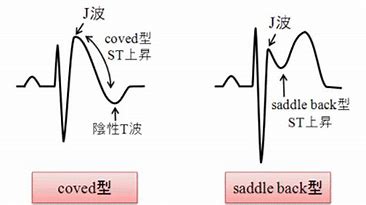
coved型、saddle back型とは?
・「ブルガダ型 ST-T 異常」は、 RVOT心外膜側の活動電位の伝導遅延の有無により、その形から「coved (入り江) 型」と、「saddle back (馬鞍) 型」に分類される。
・coved 型は saddleback 型よりも心室細動など致死性不整脈の発生頻度が高い。
(覚え方by Dr.林:「ふたこぶラクダ(saddle back型)よりひとこぶラクダ(coved型)に乗った時の方が不安定」)
・検診マニュアルでは、coved型は自覚症状や家族歴の有無にかかわらず「 D 判定」。
・saddleback 型は「失神、動悸など不整脈疾患を疑う自覚症状を伴う」または「若年者の突然死や遺伝性不整脈疾患(疑い)の家族歴」があれば「D判定」、なければ「C判定」
・saddleback 型は不整脈の自覚症状、失神の既往、突然死の家族歴などを総合的に判断する。
・saddleback 型は無症候でも高位肋間記録によりcoved 型心電図に移行する場合があるので、1肋間上げての再確認が必要である。
検診での判定区分
・検診マニュアルでは、coved型は自覚症状や家族歴の有無にかかわらず「 D 判定」。
・saddleback 型は「失神、動悸など不整脈疾患を疑う自覚症状を伴う」または「若年者の突然死や遺伝性不整脈疾患(疑い)の家族歴」があれば「D判定」、なければ「C判定」
・また、健診時にはブルガダ症候群を診断することは困難であるため、心電図用語は所見名である「ブルガダ型 ST-T 異常(サドルバック型、コーブド型)」とされる。
① coved 型(自覚症状や家族歴の有無にかかわらず D 判定)
・RVOT心外膜側の活動電位の伝導遅延がある型
・J点から斜めに急峻に下降して陰性T波に移行し「入り江」のような形になる
・coved型は「J上昇+ST上昇+陰性T」(陰性T波を伴う:伝導遅延があるため)
・coved 型は saddleback 型よりも心室細動など致死性不整脈の発生頻度が高い。
・特にcoved型の病的意義が高く、Burgada症候群の診断にはcoved型心電図が必須となる。
② saddleback型(CまたはD判定)
・RVOT心外膜側の活動電位の伝導遅延がない型
・saddleback型は「J波上昇+ST上昇」(しかし陰性T波は伴わない:伝導遅延がないため)
・Saddleback 型は不整脈の自覚症状、失神の既往、突然死の家族歴などを総合的に判断する
・日内変動、日差変動がある
・無症候でも高位肋間記録によりcoved 型心電図に移行する場合があるので、saddleback 型の場合、右側胸部誘導(V1、V2 誘導)を1 肋間上に上げて記録(右室流出路直上)し、 coved 型への変化の有無を確認する。
・「失神、動悸など不整脈疾患を疑う自覚症状を伴う」または「若年者の突然死や遺伝性不整脈疾患(疑い)の家族歴」があればD判定、なければC判定
参照(このサイトより引用):http://shindenzunoheya.blog.jp/archives/13380399.html

Brugada型心電図のtype分類
・V1~ V3誘導の 「J点が2 mm(0.2 mV)以上を示す」ST上昇を、2つのタイプに分類
① type1:coved pattern
上向きに凸のcoved型ST上昇を認め、J点またはST部分が基線から2mm以上上昇し 陰性T波を伴う。
② type2:saddle back pattern
J点は基線より2mm以上、下向きに凸のST部分も基線より1mm以上上昇し、陽性または二相性T波を伴う
r’波は広角の△を形成し、陽性T波に移行
③ type3:
ST部分はcoved型もしくはsaddle back型で、ST上昇は基線より1mm未満

・ブルガダ型心電図type 1の症例で失神や心室細動、心房細動発症の危険が高いと言われている。
・coved型の病的意義が高く、Burgada症候群の診断にはcoved型心電図が必須となる。
・ただし、Brugada型心電図type2、3でもtype1への変動を認め、注意を要する。
Brugada症候群の診断基準
・1~2肋間上げて、第2、3肋間で心電図を取ってみる。
・coved型(type1)のST上昇(>0.2mV=2mm)が診断の必須項目
診断基準(日本循環器学会ガイドラインによる)
・重要なことは、全てのBrugada型心電図がBrugada症候群という訳ではない。
<診断基準>
必須条件:
明かなcoved型(type1)のST上昇(>0.2mV=2mm)(薬剤投与後の場合も含む)が、右測胸部誘導(V1-V3)の1つ以上に認められること。
追加条件:この追加条件の①~⑤のうち、1つ以上を満たすもの
① 心室細動の既往
② 自然停止する多形性心室頻拍
③ 家族に若年性急死例(45歳未満)の家族歴がある
④ 家族に典型的なcoved型(Type 1)の心電図を認める家族がいる
⑤ 多形性心室頻拍・心室細動が心臓電気生理検査により誘発される
⑥ 失神や夜間の瀕死期呼吸(あえぎ様呼吸)を認める
・但し、saddleback型(type2、type3)の場合は、薬物で典型的なcoved型(type1)になった症例だけを上記の診断基準に当てはめる。
治療方針
coved型(type1)の場合
※ 専門医へ紹介すること
① 有症候性(VF、または失神の既往がある場合)
・VFの既往→致死性不整脈10%/年→ICD(classⅠ)
・失神の既往→致死性不整脈2%/年→ICD(classⅡa)
② 無症候性
・致死性不整脈1%/年
・EPS(電気生理学検査)で致死性不整脈誘発→ICD(classⅡb)
・上記で異常がなければ慎重な経過観察
・下記のいずれもなければ慎重に経過観察
本人の心停止、心停止歴
夜間の胸苦のエピソード
12誘導心電図でPVC連発、心室頻拍
type2,type3(ブルガダ型心電図)の場合
※一度は専門医へのコンサルトが必要
・失神歴、突然死の家族歴の確認→いずれかかあれば専門医紹介(サンリズム負荷試験へ)
・1肋間上げてECG再検査→coved型になれば専門医へ紹介
・上記で何もなければ早期再分極異常に準じた対応
患者・家族指導
・家族には心肺蘇生法の講習参加を促す
・Naチャンネル遮断薬は心電図異常を増強させ、不整脈発作を惹起する可能性があるため、負荷試験を除き使用を控える
・過度の飲酒は避ける
・発熱時には速やかな解熱を図る
・経過観察例において、新たに失神が出現した場合は直ちに受診する


コメント