脂質異常症の食事療法(ドック専門医試験)
脂質異常症の食事療法について:
・高LDL-C血症患者ではコレステロール摂取を200mg/日未満に減らすことが推奨(ちなみに卵1個のコレステロール量は約250mgで、卵1個は多すぎ)
・高TG血症では、トリグリセライドの低下を目的に、n-3系多価不飽和脂肪酸を多く含む魚介類の摂取をできるだけ増やす。
脂質異常症の診断基準
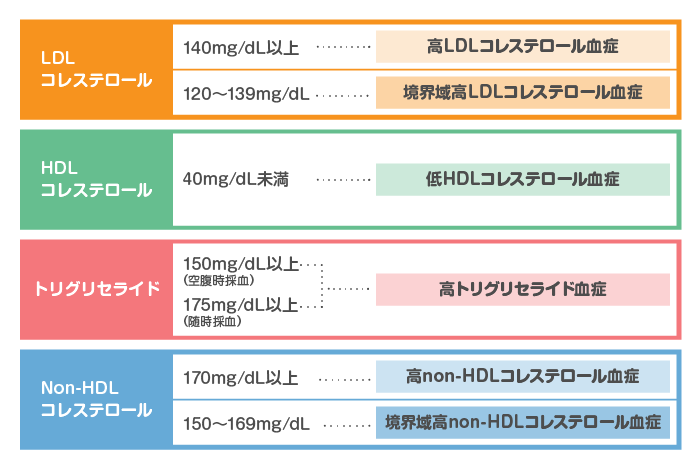
LDL-Cの診断基準
※ 空腹時採血にて診断(10時間以上の絶食が必要)
120~139 :境界域高LDLコレステロール血症
140~ :高LDLコレステロール血症
参照(このサイトより引用):https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-05-004.html
*基本的に10時間以上の絶食を「空腹時」とする。ただし水やお茶などカロリーのない水分の摂取は可とする。空腹時であることが確認できない場合を「随時」とする。
**スクリーニングで境界域高LDL-C血症、境界域高non-HDL-C血症を示した場合は、高リスク病態がないか検討し、治療の必要性を考慮する。
・LDL-CはFriedewald式(TC-HDL-C-TG/5)(ただし空腹時採血の場合のみ)。または直接法で求める。
・TGが400mg/dL以上や随時採血の場合は、Friedewald式は使用できない。その場合は「non-HDL-C(TC-HDL-C)」を使用する。
・さらに、TGが600㎎/dL以上の場合は「LDL-C直接法」を使用する。
・ただしスクリーニングでnon-HDL-Cを用いる時は、高TG血症を伴わない場合はLDL-Cとの差が+30mg/dLより小さくなる可能性を念頭においてリスクを評価する。
・TGの基準値は空腹時採血と随時採血により異なる。
・HDL-Cは単独では薬物介入の対象とはならない。
non-HDLコレステロール(TG400㎎/dL以上や食後採血時の指標)
計算式:
non-HDL-C ={総コレステロール}ー{HDLコレステロール}
170mg/dL以上 :高non-HDLコレステロール血症
150~169mg/dL :境界域高non-HDLコレステロール血症
低い場合は、栄養吸収障害、低βリポたんぱく血症、肝硬変などが疑われます。
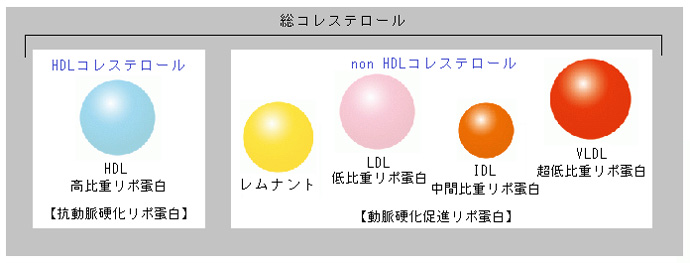
・non-HDLコレステロールの中にはLDLコレステロール以外に、カイロミクロン、small dense LDL、レムナント等が含まれる。そのため動脈硬化のリスクを総合的に知ることのできる指標として注目されている。
・nonHDLコレステロールは「本物の動脈硬化惹起、また動脈硬化を促進するコレステロール」といわれている。
・最近、ガイドラインでもLDLコレステロールに次ぐような重要な指標として取り上げられてきている。
基準値:
150~169mg/dL :境界域高non-HDLコレステロール血症
トリグリセライド(中性脂肪)
・TGの基準値は空腹時採血と随時採血により異なる。
「175mg/dL以上(随時採血)」
の場合、高トリグリセライド血症とする
・「動脈硬化性疾患予防ガイドライン2022年版」では、随時(非空腹時)のトリグリセライド(中性脂肪)の基準値がはじめて設定された。
・空腹時、随時にかかわらずトリグリセライド(中性脂肪)は、将来の冠動脈疾患や脳梗塞の発症や死亡を予測するとした(エビデンスレベル:E-1b)。
・中性脂肪は食事の摂取後は値が上昇するなど変動が大きい。
・また空腹時でも非空腹時でも値が高いと、将来の冠動脈疾患や脳梗塞の発症や死亡のリスクを高めることが国内の疫学調査でも示されている。
Friedewald(フリードワルド)のLDL-C計算式
Friedewald(フリードワルド)のLDL-C計算式:
・LDLコレステロールの測定は個々の検査メーカーがそれぞれの測定値を出しており、必ずしもそれが統一されたものではなく、ばらつきがある。そのためLDLコレステロール値は「フリードワルド式」で算出される。
・保険制度からLDL-C、HDL-C、TG、T-Cholの4種類のうち、一度に計測してよいのは3つまで。そのため一般的には「T-chol、HDL-C、TG」を計測して、LDL-Cはフリードワルド式で算出する。
LDL-C=T-CholーHDL-CーTG/5
・しかし、中性脂肪が400mg/dL以上の場合には、このフリードワルドの式を使うことができない
(その場合はnon-HDL-Cで評価)
・しかし中性脂肪が600mg/ⅾL以上の場合はnon-HDL-Cの正確性が担保できないため、LDL-C直接法を使用する。
家族性高コレステロール血症
参照:家族性高コレステロール血症(familial hypercholesterolemia:FH)
・まずは病歴、身体所見で鑑別で疑う
10年リスク(1次予防): 「久山町研究」のスコアにもとづく絶対リスクを用いたフローチャート(動脈硬化性疾患予防ガイドライン2022年版)
Step1: 「久山町スコア」による脈硬化性疾患予防から見た脂質管理目標値設定のためのフローチャート
(医師・医療従事者向け)
※対象年齢は『40歳~79歳』
※80歳以上,40歳未満では,このフローチャートではコントロール目標を決められません.
※80歳以上の後期高齢者は、 スコアの結果だけでなく、 患者の状態に合わせて個別の治療を行うべきであるためこのスコアを使うことはできない。
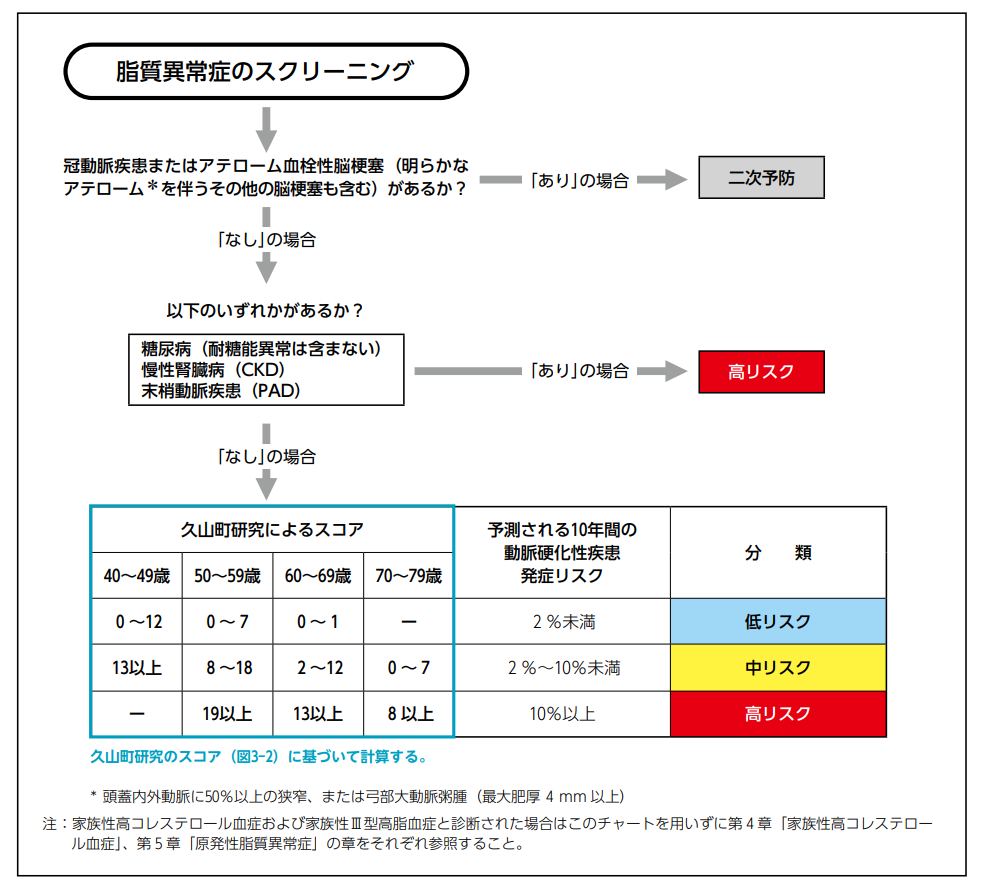
「久山町スコア」による動脈硬化性疾患発症予測モデル
対象年齢は「40歳から79歳まで」
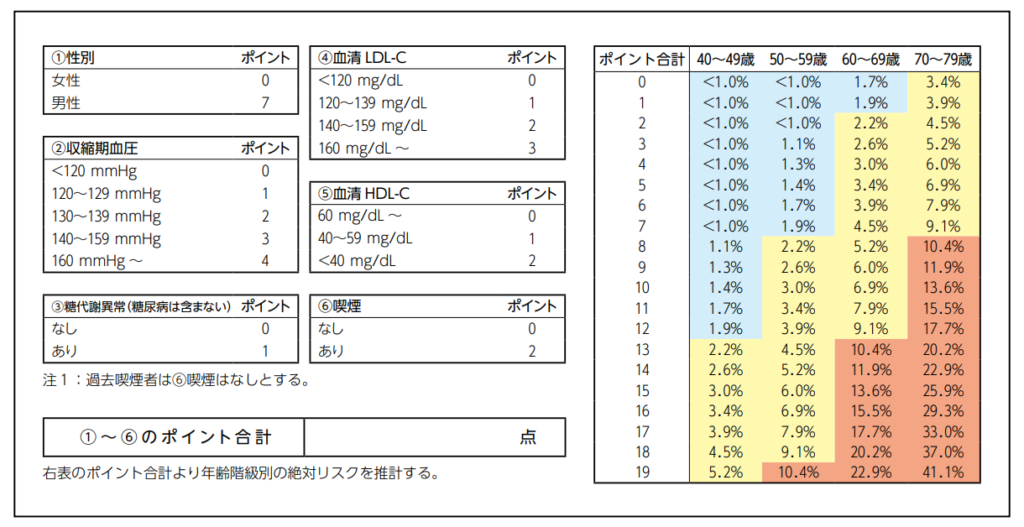
※ 80歳以上の後期高齢者は、 スコアの結果だけでなく、 患者の状態に合わせて個別の治療を行うべきであるためこのスコアを使うことはできない
Step4:
Step3:リスク区分別脂質管理目標値
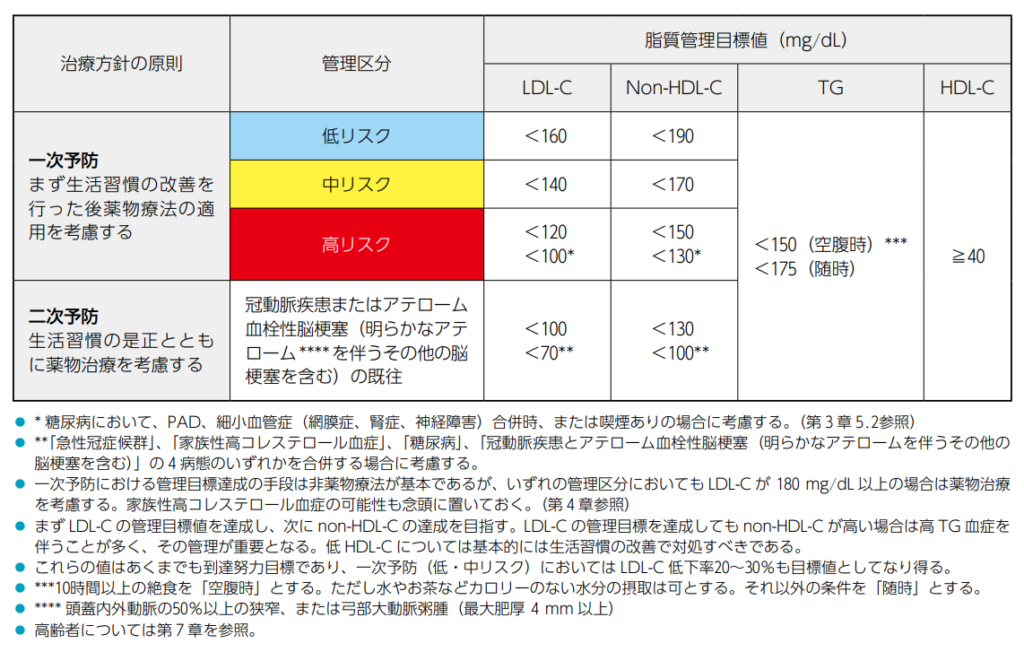
LDL-C
1次予防:
・糖尿病かつ末梢動脈疾患、細小血管症(網膜症、腎症、神経障害)合併、喫煙ありの場合
:100未満
・高リスクの場合:120未満
・中リスクの場合:140未満
・低リスクの場合:160未満
2次予防
・「急性冠症候群」「家族性高コレステロール血症」「糖尿病」「冠動脈疾患とアテローム血栓性脳梗塞の合併」の場合:70未満
・それ以外の場合:100未満
TG、HDL-C、Non-HDL-C
TG、HDL-C、Non-HDL-Cは1次予防、2次予防によらず
・TG:空腹時150未満、随時175未満
・HDL-C:40以上
・Non-HDL-C:LDL-Cの管理目標値+30未満
生活習慣の改善
肥満の解消
運動
食事
薬物療法
薬物治療の適応
絶対的適応
・冠動脈疾患の既往
・LDL-C>190㎎/dLで家族性高コレステロール血症が疑われる場合
相対的適応
・「絶対的適応」以外では、危険因子に応じたリスク分類(吹田スコア)に基づきLDL-Cの目標値を定めた上で薬物療法の適応を考慮する。
まずは、2次性要因を合併する場合は、まずその要因の治療
・糖尿病、甲状腺機能低下症、薬剤性など)
・薬剤性:エストロゲン、ステロイド、利尿薬、βブロッカー、SSRI、など
スタチンの強さ一覧
ストロングスタチン(強さ順):現在は主にこれらが使用される
1位:ロスバスタチン(クレストール®):2.5~10㎎、最大1日20㎎
2位:アトルバスタチン(リピトール®)10~20㎎、最大1日20mg
3位:ピタバスタチン(リバロ®):1~4㎎、最大1日4mg
レギュラースタチン(強さ順):
1位:シンバスタチン(リポバス)5~20㎎
2位:フルバスタチン(ローコール)20~40㎎
3位:プラバスタチン(メバロチン):5~20㎎

参照:スタチン(使用の効果、注意点)
・スタチンがどの程度LDL濃度を低下させるかをスタチンの「強度」と表す。
・強度はスタンダード(Standard)、ストロング(Strong)と古典的には分類されるが、AHAのガイドラインなどでは”High-intensity”高強度, “Medium-intensity”中強度、”Low-intensity”低強度と分類されている。
・実際は薬剤投与量により発揮する効果は異なる
・力価に関しては、通常量で使用した場合ストロングスタチンのほうが、より強力にLDL-Cを下げる力がある。
スタチン系薬剤の力価による分類:
ストロングスタチン(現在は主にこれらが使用される)
強さ順
1位:ロスバスタチン(クレストール):2.5~10㎎、最大1日20㎎
2位:アトルバスタチン(リピトール)10~20㎎、最大1日20mg
3位:ピタバスタチン(リバロ):1~4㎎、最大1日4mg
レギュラースタチン(現在はあまり使用されていない)
1位:シンバスタチン(リポバス)5~20㎎
2位:フルバスタチン(ローコール)20~40㎎
3位:プラバスタチン(メバロチン):5~20㎎
インタビューフォーム記載の高LDLコレステロール血症患者での薬剤投与量とLDL-C低下量:
10~20%低下:
メバロチン:5mg/日(4週後) LDL-C 17.0%低下
ローコール:20mg/日(4週後) LDL-C 16.5 %低下
ローコール:30mg/日(4週後) LDL-C 18.4%低下
20~40%低下:
メバロチン:20mg/日(4週後) LDL-C 29.0%低下
リポバス:5mg/日(12週後) LDL-C 29.0%の低下※1
メバロチン:10mg/日で効果不十分例を20mg/日に増量(12週後) LDL-Cさらに10.9%低下※1
リポバス: 5mg/日で効果不十分例を10mg/日に増量/日(12週後) LDL-Cさらに18.9%低下
リピトール:10mg/日 LDL-C 39.6%低下
リピトール:20mg/日 LDL-C 41.3%低下※2
リピトール:40mg/日 LDL-C 43.8%低下※2
リバロ:1mg/日(8週後) LDL-C 32.9%低下
リバロ:2mg/日(8週後) LDL-C 39.7 %低下
40~50%低下:
リバロ:4mg/日(8週後) LDL-C 46.3%低下
クレストール:2.5mg/日 (6週後) LDL-C 45.0%低下
クレストール:5mg/日(6週後) LDL-C 49.6%低下
50%以上低下:
ロスバスタチン(クレストール®):20mg/日(6週後) LDL-C 58.3%低下※2
※1:高脂血症患者 (家族性を含む)
※2:家族性高コレステロール血症対象
・心血管イベント抑制効果は2~3割
・筋症出現時は筋症発症が少ないフルバスタチン(ローコール)、プラバスタチン(メバロチン)への変更や隔日投与に変更を考慮
・腎機能障害による用量調整は、アトルバスタチン(リピトール)、フルバスタチン(ローコール)では不要、他は調整必要。
薬物療法の原則
1.高LDL-C血症の第一選択はスタチン(基本的にはストロングスタチン(クレストール®、リピトール®)を使用)
・第1選択:ロスバスタチン(クレストール®)
2.5~5㎎ 1日1回から開始
1次予防では5㎎まで
2次予防では4週間あけて増量、最低でも10㎎、最大20㎎まで
・アトルバスタチン(リピトール®) 10㎎ 1日1回、最大20㎎まで
・ピタバスタチン(リバロ®) 2㎎ 1回1錠 1日1回、最大4㎎まで
2.スタチン単独で十分管理できない場合:エゼチミブ(ゼチーア®)10㎎併用(スタチンとの併用で効果を発揮)
・小腸コレステロールトランスポーター阻害薬(エゼチミブ:ゼチーア®)
・小腸におけるコレステロール吸収を抑制する
・最大量のスタチンを投与しても目標LDL-Cが達成できない場合に併用する
例)
ロスバスタチン(クレストール®)20㎎+エゼチミブ(ゼチーア)10㎎
3.高LDL-C血症に高TG血症を合併する場合
ベサトールSR(100~200㎎) 1回1錠、1日1~2回
4.TG≧500㎎/dLの場合
・急性膵炎のリスクが高いため、薬物療法を考慮する
・フィブラート系
例)ベサトールSR(200)2T 2×朝夕
高TG血症
・小腸から分泌されるカイロミクロン(CM)、肝臓から分泌されるVLDL、およびこれらが代謝された結果生じるレムナント(CMレムナント、VLDLレムナント)が増加した病態。
・高TG血症(>500)は急性膵炎のリスクになる(TG≧500で治療適応)。
・高TGが心血管疾患のリスクになるかは明らかではない。高TG血症の治療目的は急性膵炎の予防
・高TG血症で急性膵炎を来す機序として、カイロミクロンが膵臓の微小循環を障害する可能性や、TGが分解されて生じる遊離脂肪酸が膵臓の細胞を障害する可能性が示唆されているが、詳細な機序については不明である。
・高TG血症では、n-3系多価不飽和脂肪酸のうち魚油摂取量を増やすことを推奨する(エビデンスレベル:1+、推奨レベル:A)」
専門医に相談するべき患者
・TG>500~1000㎎/dLの患者
・原発性高CM血症の疑いがある場合
・幼小児期などの若年発症
・薬剤治療抵抗性の持続する重度高TG血症
・高CM血症に特徴的な身体所見(乳び血清、発疹性黄色腫、網膜脂血症、肝脾腫)
繰り返す腹痛や膵炎
薬剤治療
TG≧500で治療適応
・基本的にはスタチンで治療
・不飽和脂肪酸、ニコチン酸誘導体は効果は弱い
例)エパデールSカプセル 1日1800~2700㎎ 2~3回に分服
※ 高LDL-C血症に合併する場合
・スタチンでLDL-Cを目標値まで低下させた後、不飽和脂肪酸(エパデールSカプセル®)を併用する
↓
それでもTG高値が続く場合はフィブラート系を併用する。
例)ベサトールSR(100~200㎎) 1回1錠、1日1~2回
低HDL-C血症
・低HDL-C血症(40mg/dL未満)は虚血性心疾患の独立した危険因子である
・低HDL-C血症を治療する薬剤はない
・低HDL-C改善のためには、適正体重への是正、有酸素運動、食物繊維の摂取、禁煙、また高TG血症を合併することが多いのでその改善、などである
高齢者の脂質異常管理
① 前期高齢者(65~74歳)
・前期高齢者の脂質異常症の管理目標値は「動脈硬化性疾患予防ガイドライン 2017」に従って、成人と同様に設定し、LDLC については同じく LDL-C 管理目標設定フローチャートを使用してリスクを算出する。
・薬物治療について,前期高齢者では基本的には成人と同様に対応する.
② 後期高齢者(75歳~84歳)
・2次予防:基本的にはスタチン必要
・1次予防:エビデンスなし。新規投与は必要なし。
③ 超高齢者(85歳以上)
・85歳以上では、一次、2次予防ともスタチンの有用性は示されていない。
・内服者は中止も検討
(より高齢になるにつれて複数の疾患を有し,多剤を服用することが多くなるため,副作用の発現などリスク・ベネフィットを考慮しての判断が求められる)
総合診療 2019年 9月号 特集 “ヤブ化”を防ぐ!「外来診療」基本のき





コメント