参照ガイドライン
エビデンスに基づくCKD診療ガイドライン2023(日本腎臓病学会)
定義
下記の①,②のいずれか,または両方が 3 カ月以上持続する場合、CKDと診断する。
特に 0.15 g/gCr 以上の蛋白尿(30mg / gCr 以上のアルブミン尿)の存在が重要
② GFR<60 mL/分/1.73 m²
※ 日常臨床では,CKD は『 0.15 g/gCr 以上の蛋白尿と GFR<60 mL/分/1.73 m²』で診断する。
※ 日常診療では GFR は、血清クレアチニン(Cr)と年齢、性別より日本人の GFR 推算式
を用いて「推算 GFR(eGFR)」として評価する .

※ 血清シスタチンCに基づくGFR(eGFRcys)
・クレアチニンは筋肉量に比例するため、長期臥床、るい痩、四肢欠損などでは血清クレアチニン値が低値となる、eGFRは高く推算される(血清クレアチニン値が逆数となるため)
・一方血清シスタチンCに基づくGFR(eGFRcys)がある。
・血清シスタチンCは、筋肉量や運動の影響を受けにくい。そのため長期安静臥床による骨格筋量の減少や、逆にリハビリ・運動療法による筋肉量の増加が想定される症例では、血清クレアチニンによるeGFRのみならず、eGFRcysも測定することが望ましい。
初診時の対応
① 急性か、慢性か?
・ますは急性なのか、慢性なのかを聴取する。
② その原因は何か?
3大原因
・糖尿病
・腎硬化症
・糸球体腎炎(経過が早い、血尿+高度の蛋白尿で疑う→専門医へ紹介が必要)
診断に必要な検査
血液検査(糖尿病検査を含む)
尿検査
・尿沈渣
・尿蛋白定定量、尿中Cr濃度
・尿蛋白定量(g/日)(尿蛋白/Cr比(g/gCr)で代用)
糖尿病では尿アルブミン定量(mg/日)(尿アルブミン/Cr比(mg/gCr)で代用)
・eGFR計算(mL/min/1.73m2)
※血尿+高度の蛋白尿では「糸球体腎炎」を疑う(→専門医へコンサルト)
腹部エコー
・腎後性、多発嚢胞腎の確認
CKDの重症度分類
CKDの重症度分類:
・CKD重症度分類はCKD診療ガイド2012を踏襲する。
・CKD の重症度は「原疾患」「腎機能」「尿蛋白区分」の組み合わせで評価する
・eGFRは腎臓の排泄機能を示し、尿蛋白は糸球体障害の程度を表している。
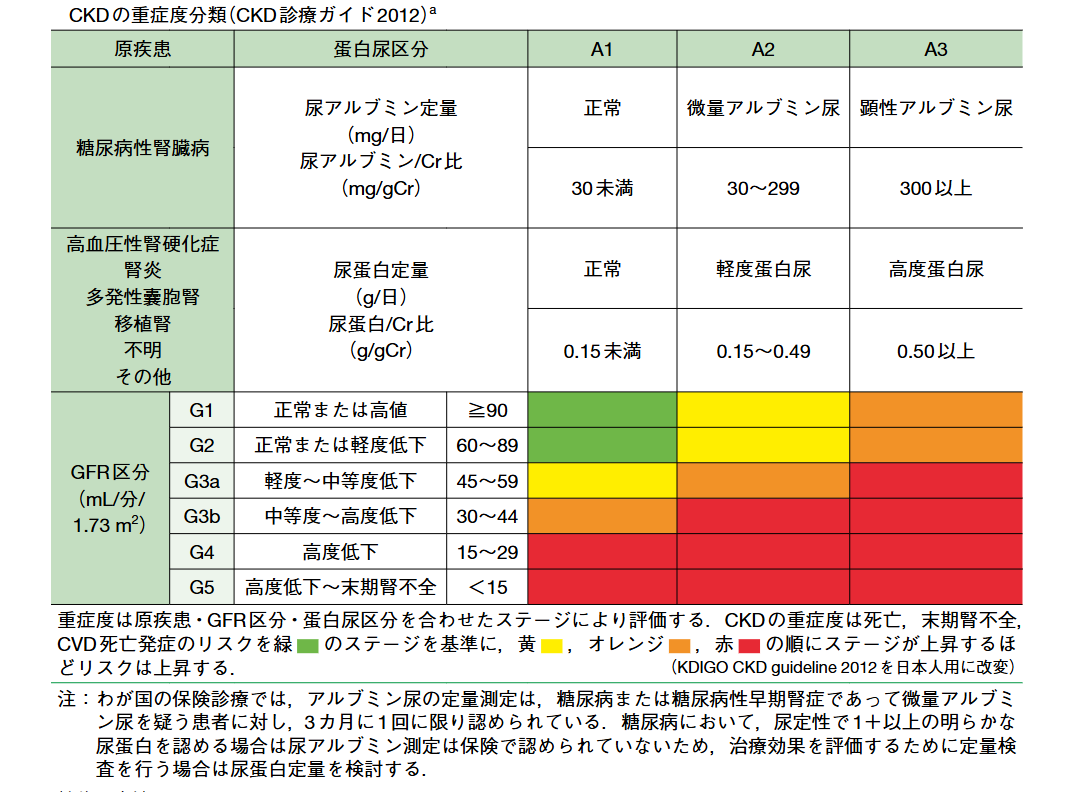
原疾患の例
糖尿病性腎症、高血圧性腎硬化症、腎炎、多発性嚢胞腎、不明、その他(ANCA関連血管炎、紫斑病性腎炎、ループス腎炎(SLE腎炎)、IgG4関連疾患(IgG4関連腎臓病)など)
表記例:
「糖尿病性腎症 G2A3」
「腎炎 G3bA1」
「高血圧性腎硬化症疑い G4A1」
「多発性囊胞腎 G3aA1」
「原因不明の CKD G4A2」
などと表記する
重症度
・「重症度」は色で示される。緑■ のステージを基準に、黄■ ⇒ オレンジ■ ⇒ 赤■ の順にステージが上昇するほどリスクは上昇する。
・緑色の部分に対して赤色のところは、末期腎不全による透析導入の危険が数百倍から数千倍になる

かかりつけ医での治療
生活習慣改善
・禁煙指導
・体重管理(BMI<25)
・運動療法(Mets3~5)
食事制限(塩分、蛋白、エネルギー)
塩分制限:3g/日以上、6g/日未満
・3g/日未満の過度の減塩はしない(低栄養を招く危険性、GFR低下の危険性があるため)
蛋白制限
・G3aまで:0.8-1.0g/標準体重/日
・G3b以降:0.6-0.8g/標準体重/日
エネルギー
25-35Kcal/標準体重/日
糖尿病、肥満などを合併している場合は、ガイドラインを参考に病態に応じて調整
CKDの薬物療養
腎保護作用薬
SGLT-2阻害薬
・DKDでは基本的に投与(ジャディアンス®、フォシーガ®)
・尿蛋白陽性の場合は、DMの有無に関わらず投与を考慮(フォシーガ®)
・「虚弱高齢者」、「飲水1500mL/日ができない人」では投与は見合わせる
ARB(ACE-I)
・尿蛋白が陽性なら、血圧が高くなくても投与する
・腎機能が悪くても、常用量で投与を目指す。
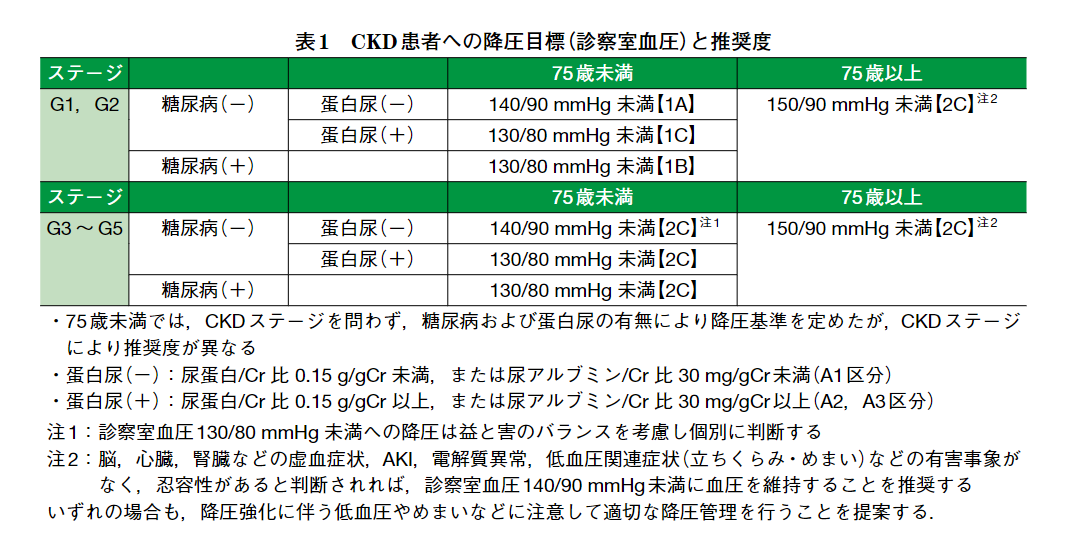
CKD患者の血圧コントロール
・CKDを合併する高血圧患者は、「糖尿病の有無」「尿蛋白」の有無によって推奨される降圧目標、降圧薬が変わる
血圧コントロール目標
※ 糖尿病ありの場合、尿蛋白の有無に関係なく:130/80未満
※ 蛋白尿が陽性の場合、糖尿病の有無に関係なく:130/80未満
※ 糖尿病、尿蛋白とも陰性の場合:140/90未満75歳以上
※ 糖尿病、尿蛋白に関係なく:150/90未満
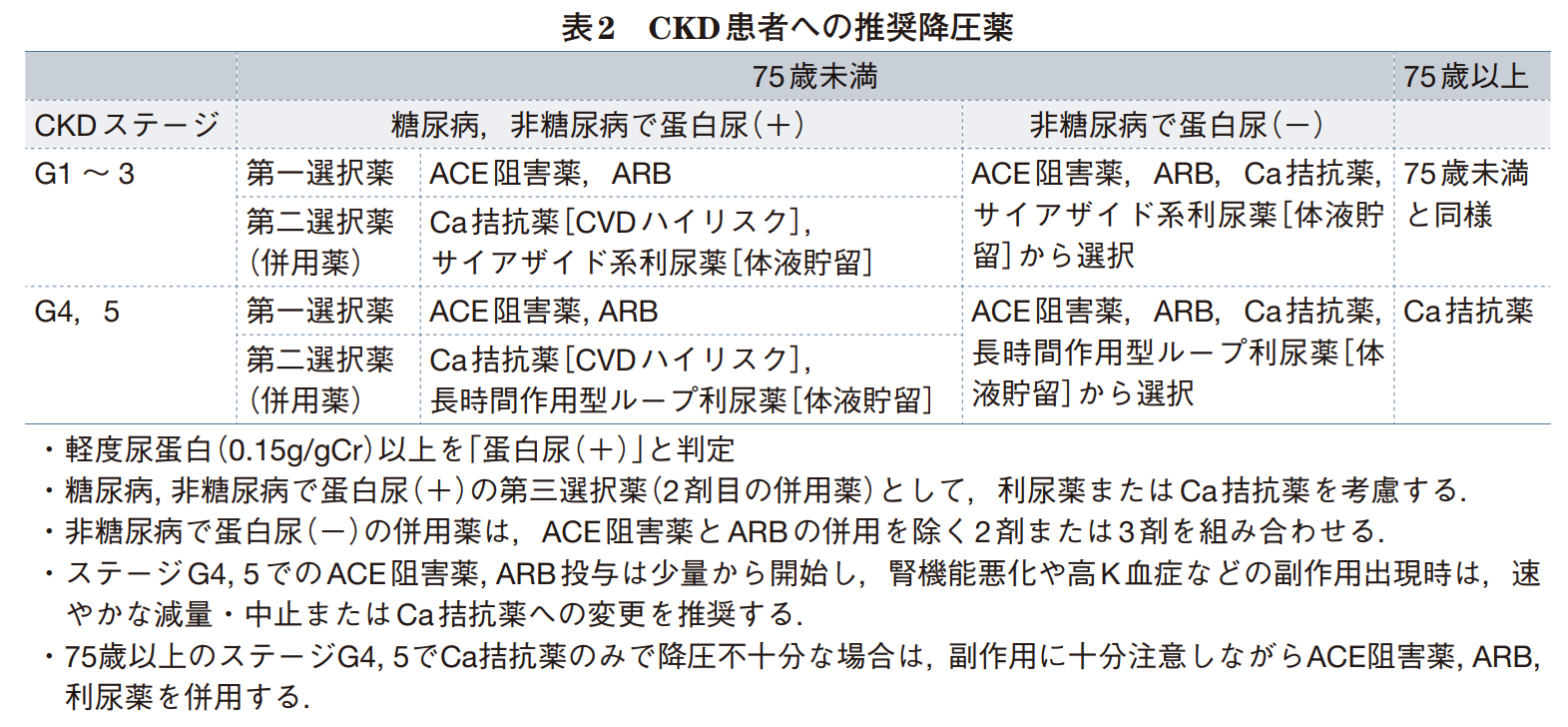
CKD患者への推奨降圧薬
※ 糖尿病(+)で蛋白尿(+):
・ACE-IまたはARB
・SGLT2阻害薬併用も考慮(糖尿病あり→ジャディアンス、糖尿病なし→フォシーガ)※ 糖尿病(+)で蛋白尿(ー):
通常の第一選択薬(RA系阻害薬、Ca拮抗薬、サイアザイド系利尿薬)non-DM CKD(非糖尿病性CKD):
※ 糖尿病(ー)で蛋白尿(+):130/80以下目標
・ACE-IまたはARB
・SGLT-2併用※ 糖尿病(ー)で蛋白尿(ー):140/90以下目標
・通常の第一選択薬(RA系阻害薬、Ca拮抗薬、サイアザイド系利尿薬)
参照:CKD患者への推奨降圧薬
参考)降圧目標
血糖値管理
・目標HbA1c<7.0%
・まずはメトホルミン(使える容量で)(ただしeGFR<30:ステージG4、G5で禁忌)
・その他、DPP-4(トラゼンタ5㎎)
・Alb尿あればSGLT2阻害薬(糖尿病あり→ジャディアンス)
脂質管理
eGFR<60+LDL>120でスタチンの適応
目標値
冠動脈疾患既往あり
・LDL-C<100
・non-HDL-C1<130
冠動脈疾患既往なし
・LDL-C<120
・non-HDL-C<150
腎性貧血管理
・11.0未満が治療開始基準
・治療目標:Hb 10-11.5(13以上では有害)
・鉄剤補充開始基準
フェリチン<100ng/mL
TSAT<20%
・ミルセラ®が第一選択
カリウム管理
・高K血症がある場合、1500mg/日未満
・アーガメイト®、カリメート®:第一選択
便秘の副作用
・ケイキサレート®:第2選択
高Naの副作用
・ロケルマ®
高額
アシドーシス管理
・eGFR<30から疑う(静脈血ガスでもOK)
・NaーK<36で疑う(アニオンギャップ上昇)
・治療介入基準:HCO3-<21mmol/L(またはNa-Cl<36)
・炭酸水素ナトリウム(重曹):1.5g/日より開始、基準値の24mmol/Lを目指す。
ミネラル管理
・Ca、P正常値へのコントロール(活性型ビタミンD製剤)
・P制限(食事療法、P吸着薬)
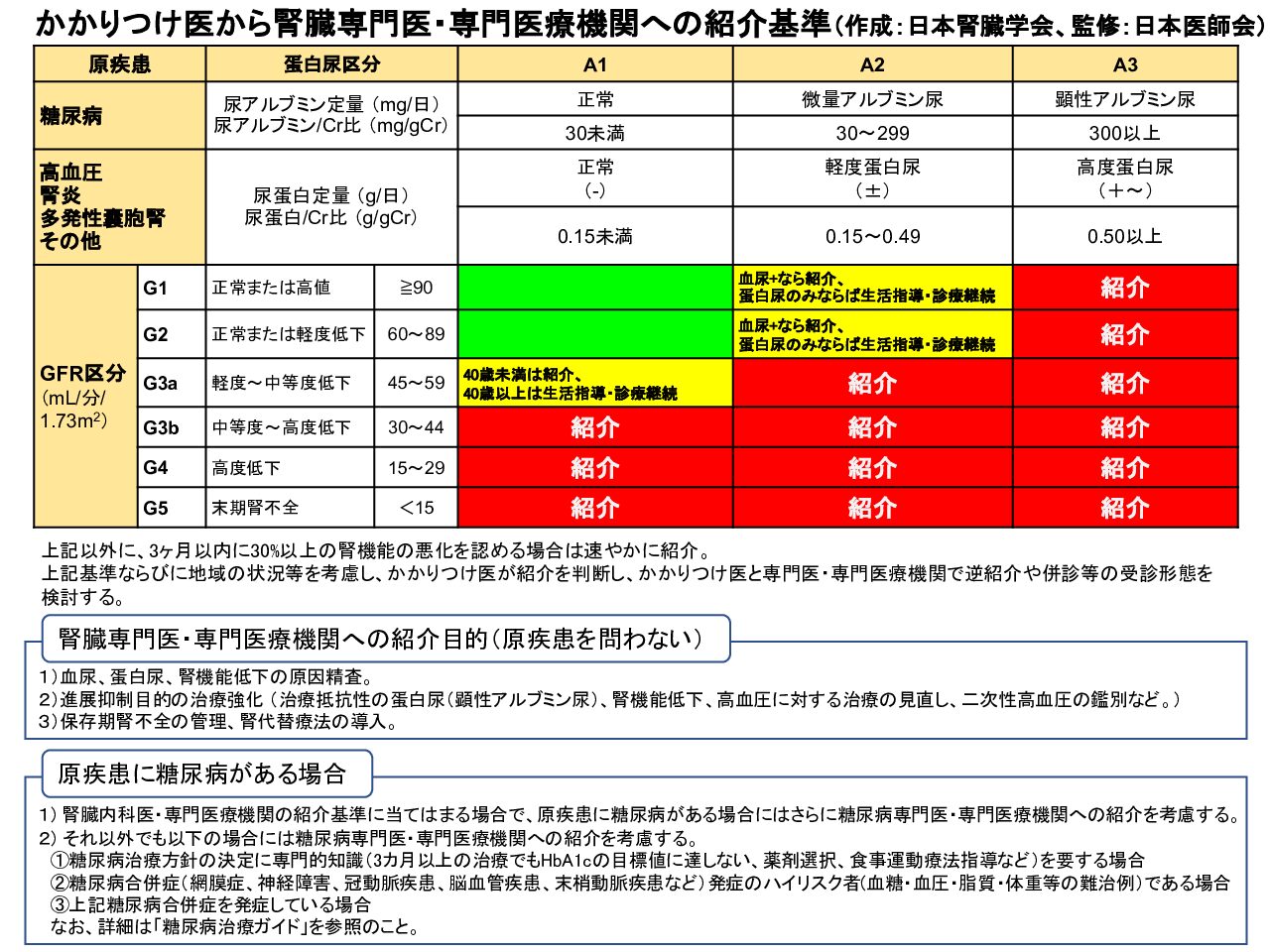
腎臓専門医への紹介
腎臓専門医への紹介基準

腎臓専門医・専門医療機関への紹介目的(原疾患を問わない):
1)血尿、蛋白尿、腎機能低下の原因精査
2)進展抑制目的の治療強化(治療抵抗性の蛋白尿(顕性アルブミン尿)、腎機能低下、高血圧に対する治療の見直し、二次性高血圧の鑑別など)
3)保存期腎不全の管理、腎代替療法の導入
詳細:
・CKDには「IgA腎症」や「ループス腎炎」など、腎臓専門医による治療を要する腎疾患が含まれるため,蛋白尿と血尿を両方認めるCKD患者は腎臓専門医もしくは地域の専門医療機関に紹介する。
・またGFR<45(G3b~5)または蛋白尿区分A3では腎臓専門医・専門医療機関に紹介する。
・40歳未満やA2区分(蛋白尿>0.15g/gCr)ではGFR 45~59(G3a)でも紹介することが望ましい.
・65 歳以上であっても eGFR が 45 より低値では,総死亡および ESKD (end-stage kidney disease: 末期腎不全)のリスクが上昇することから、eGFR 45 未満の場合には腎臓専門医・専門医療機関への受診が推奨される 。
・紹介基準に該当しなくても,急速な腎機能低下(3か月以内に30%以上の腎機能悪化)などを認めれば,速やかに腎臓専門医・専門医療機関に紹介することが重要である。
紹介に際し必要な情報
① 基礎疾患(DM、HTなど)
② 腎機能、尿所見の経時的推移
③ ADL、認知能力、ACP
総合診療 2022年 9月号 総合診療・地域医療スキルアップ↑ドリルーこっそり学べる”特講ビデオ”つき!


コメント