COPDについて(ドック学会専門医試験)
COPDについて:
・日本人の40歳以上の有病率は8.6%、40歳以上の530万人がCOPDに罹患している。
・日本人の40歳以上の男女の罹患比率は男性が女性よりも多い
・2022年(令和4年)人口動態統計によれば、COPDによる死亡者数は16,676人で、死因順位は第10位。男性での死因の第8位である。
・世界各国のCOPDの有病率は10%前後で、今後数十年間は人口の高齢化や高喫煙率の国々のために患者数が増加すると予測されている。
・世界では死因の第3位
・COPDの原因としては、たばこ煙ばく露が主因であると考えられている。
・COPDの発症率は喫煙者の15~20%程度であり、COPD患者の約90%に喫煙歴がある。
・COPDの遺伝素因として、α1-アンチトリプシン欠損症が有名であり、欧米人に多いが、我が国においては極めてまれである。そのため欧米人と日本人では遺伝素因に相違がある。
・確定診断は、気管支拡張薬を吸入した後のスパイロメトリーで1秒率(FEV1/FVC)が70%未満であり、閉塞性障害をきたすその他の疾患を除外できればCOPDと診断できる。
・気流閉塞が認められた被検者の中で、すでにCOPDと診断されていたのは9.4%に過ぎない(COPDの病初期では自覚症状や身体所見は出現しないことが多く、診断は困難である)。
・COPD患者では約3分の1に大腿四頭筋の筋力低下が認められる。
・COPDの呼吸リハビリテーションでは、下肢トレーニングが最も有効である。
・筋肉量と予後は関連しており、運動療法に加えて栄養療法の併用が望ましい。
・COPD患者では高率に不安や抑うつなどの精神症状を合併する。
疫学
・世界の死亡原因の第3位(WHO 2019年)
・日本人では男性で第8位(女性は10位以内にはいっていない)(厚労省、2017年)
・日本人の有病率は40歳以上で8.6%、530万人。70歳以上で約210万人(NICE study,2001)
危険因子
・危険因子としては、喫煙、大気汚染などの「外的因子」と遺伝素因などの「内的因子」がある
・COPD患者の90%に喫煙歴がある
・喫煙者の発症率は15~20%
・気道過敏性や喘息もCOPDの危険因子である
・遺伝素因として「α1-アンチトリプシン欠損症」があるが、欧米人に多く我が国においては極めて稀である
COPDの併存症
・栄養障害
・骨格筋機能障害
骨格筋の減少や質的変化
1/3で大腿四頭筋の筋力低下を認める
・心・血管疾患
・骨粗鬆症
・不安・抑うつなどの精神症状
高率に合併
・メタボリックシンドローム
・糖尿病
COPDを疑わせる症状
※ 病初期では自覚症状や身体所見は出現しないことが多く、診断は困難である。
・労作時息切れ
・慢性の咳、痰
・Dahl徴候(座位の時、横隔膜平坦化を改善させようと前屈位を好む)
心不全徴候との鑑別
・心不全では前屈位では腹圧が上昇することによって静脈還流量が増加し息苦しくなるため
(前屈呼吸苦:bendopnea)、椅子の背もたれにどっかと寄りかかるようにして座るのを好む。
喫煙歴の確認
参照:喫煙、禁煙指導
pack-years
・喫煙の量を示す国際的な指標。
・計算式:pack-years=(1日の喫煙本数 / 20本)×喫煙年数
すなわち、「1日のタバコの箱数×年数」を表す。
・クリニカルパールとしては、記憶しやすいように
「喫煙歴20 pack-yearsの患者の20%がCOPDである」と覚えておく。
・特に20pack-yearsを超えていれば、「目の前の患者さんは少なくとも20%の確率でCOPDがある」と考え、積極的に呼吸機能検査を行う必要がある。
・40pack-yearsなら尤度比 19.1
身体所見
気管短縮(肺過膨張による所見)
・輪状軟骨(甲状軟骨の下にある軽い突出)から胸骨切痕までの距離
・正常では2横指(3㎝)以上入る
・1横指程度しか入らない場合は気管短縮(→肺過膨張)と診断
肺胞呼吸音減弱、打診で過共鳴音
打診で心濁音界消失(滴状心)
・正常の心臓は胸骨正中部から左鎖骨中線の程度
・滴状心では打診で心臓の濁音が消失し、鼓音しか聞かれない
心窩部心尖拍動触知(滴状心)
Hoover徴候(横隔膜平底化)
・吸気時横隔膜収縮時に、胸郭下部の収縮、下部肋間の陥没を認める
吸気早期crackle
・閉塞した末梢気道が吸気早期に開くときに聞かれる。
・開口した口元に聴診器を近付け、呼吸してもらう。
・1秒率≦45%と予測できる
吸気時鎖骨上窩、肋間腔の陥凹
・吸気時の過剰な気道抵抗による胸腔内過剰陰圧が原因
呼気延長、口すぼめ呼吸
樽状胸郭
・COPDによって肺に空気が残り、肋骨が水平に近くなることで、胸郭が樽状に変形した状態となる。
検査
呼吸機能検査(スパイロメトリー)
「閉塞性換気障害」の所見
気管支拡張薬吸入後の1秒率(FEV1%)<70%を示す。
FEV1%(1秒率)=FEV1(1秒量)/ FVC(努力肺活量)
参照:呼吸機能検査
胸部X線検査(可能なら胸部CT)
・肺野の透過性亢進、過膨張、横隔膜平低化、滴状心
・肺癌、心不全、気管支拡張症の除外
その他(血液ガス、心電図)
呼吸不全や肺性心合併を考える場合に必要
診断
「気管支拡張薬吸入後の1秒率(FEV1%=FEV1 / FCV)が70%未満の場合、COPDと診断される」
FEV1:1秒量、FCV:努力肺活量
・気管支拡張薬は通常短時間作用型β2刺激薬吸入を用いることが多く、吸入後10~15分経過してから検査することが勧められている
症状の客観的評価
mMRC (modified British Medical Research Council:修正MRC)
息切れ度の評価
Grade 0:激しい運動をしたときだけ息切れがある
Grade 1:平坦な道を早足で歩く、あるいはゆるやかな上り坂を歩くときに息切れがある
Grade 2:息切れがあるので,同年代の人よりも平坦な道を歩くのが遅い、あるいは平坦な道を自分のペースで歩いているとき、息切れのために立ち止まることがある
Grade 3:平坦な道を約 100 m,あるいは数分歩くと息切れのため立ち止まる
Grade 4:息切れがひどく家から出られない,あるいは衣服の着替えをするときにも息切れがある
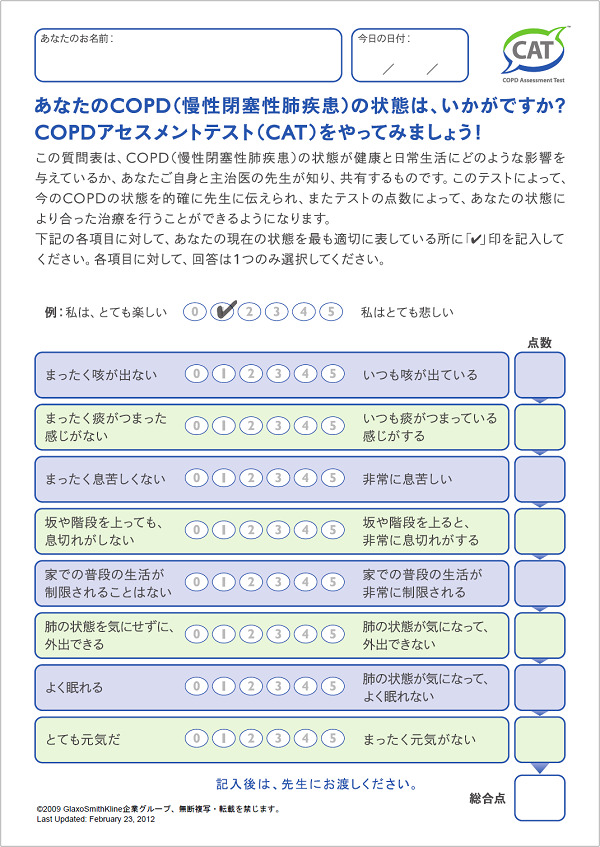
CAT(COPD assessment test)
・①咳,②喀痰,③息苦しさ,④労作時息切れ,⑤日常生活,⑥外出への自信,⑦睡眠,⑧活力の 8 項目でCOPD患者の QOL を総合的に半定量する評価法
・CAT≧10点でQOL低下と判定
このサイトより引用:http://www.gold-jac.jp/support_contents/cat.html
病期、重症度分類(GOLD分類)
GOLD:Global Initiative for Chronic Obstructive Lung Disease
COPDの病期は、1秒量の予測1秒量に対する比率(対標準1秒量)に基づいて分類
%FEV1(対標準1秒量)=FEV1(1秒量) / 予測1秒量
※ COPDの診断には1秒率(FEV1/FVC)が用いられるが、相対指標であるため、FVCの低下が強くなると1秒率の低下が認められる。そのため病期分類に対標準1秒量が用いられる。
II期 :中等度の気流閉塞 50% ≦ %FEV1 < 80%
III期 :高度の気流閉塞 30% ≦ %FEV1 < 50%
IV期 :きわめて高度の気流閉塞 %FEV1 < 30%
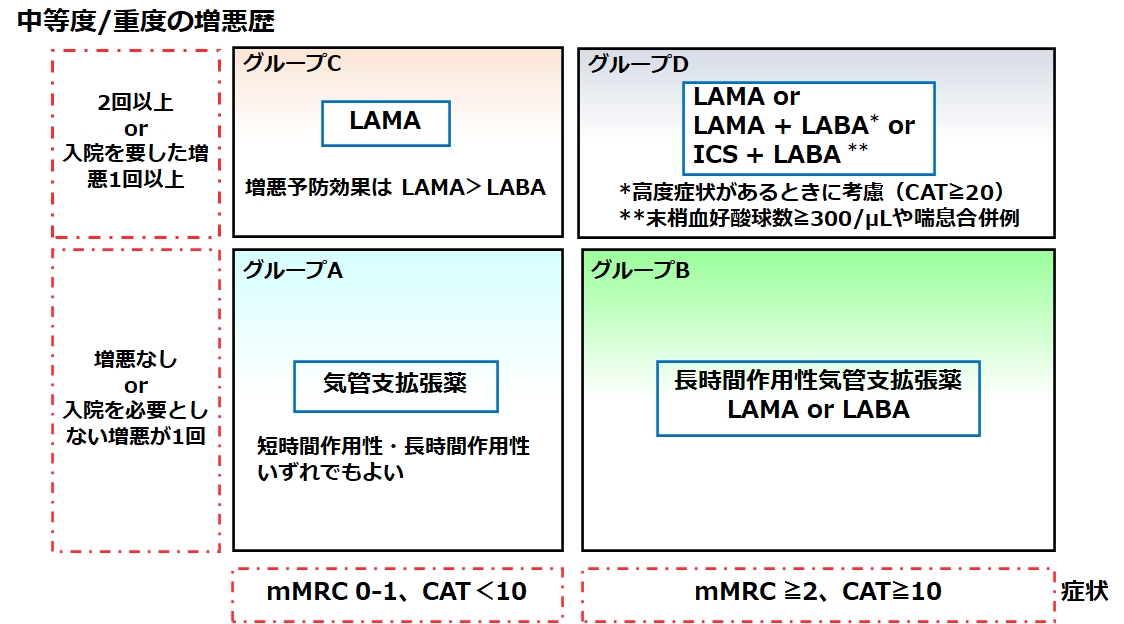
治療方針決定のためのグループ分類(新GOLD分類:2017)
・横軸は症状の程度で、COPDアセスメントテスト(CAT)スコアや修正MRC(mMRC)息切れスケールが高い人ほど重症とし、縦軸は増悪頻度で、増悪が多い人を重症としています。
・そのため、グループAが最もリスクが低く、Dが最もリスクが高い集団になります。
参照(このサイトより引用):https://medical.nikkeibp.co.jp/leaf/mem/pub/series/kurahara/202106/570419.html
COPDの急性増悪
COPDの急性増悪の症状
・息切れの増加
・咳や痰の増加
・胸部不快感、違和感の出現、増強
・COPDの増悪は基本的に高齢者に多く、感冒を契機に増悪することが多い。
治療治(ABCアプローチ :抗菌薬、 気管支拡張薬、 副腎皮質ステロイド)
COPD急性増悪の治療は、 ABCアプローチ (抗菌薬:antibiotics、 気管支拡張薬:bronchodilators、 副腎皮質ステロイド:corticosteroids)で開始する.
第1選択:Bronchodilator (気管支拡張薬)
・急性増悪時の第一選択は「短時間作用型β刺激薬」
・1〜数時間毎(喘息よりも反復間隔は長く、1時間程あけるのが一般的)
・心循環系などに問題がなければ30~60分毎に反復投与可
・ネブライザーや定量噴霧式吸入器を使用する(呼吸困難が強い場合は, ネブライザーの方が吸入しやすいことが多い)
SABA(サルタノール、メプチン)(+SAMA(アトロベント、テルシガン))
Rp)
サルブタモール(ベネトリン®)0.3〜0.5mL+生食2mLをネブライザー投与1〜数時間毎
または
サルタノールインヘラー(100µg/パフ) 2~4パフ を定量噴霧 式吸入器により投与,1〜数時間毎
Corticosteroid (副腎皮質ステロイド)
・ステロイドの全身投与は呼吸機能や低酸素血症の改善に有効である
・軽症例でも投与を検討する
プレドニゾロン30~40㎎/日(5~7日間)
Antibiotics (抗菌薬)
・増悪の原因としては細菌やウイルス感染が重要であり、X線所見にて肺炎像を認めない場合でも積極的に抗菌薬の投与を行う
・気道感染の起因菌として, 肺炎球菌, インフルエンザ桿菌, モラクセラ・カタラーリス, 緑膿菌やウイルス (ライノウイルス, インフルエンザウイルスなど) が挙げられる.
・アンピシリン・スルバクタムやピペラシリン・タゾバクタムなどを選択し, 培養結果に応じて速やかにde-escalationを行う.
外来処方例)
オーグメンチン1回1錠 1日3回 7日間
酸素
・SpO2<90%で呼吸不全、低酸素血症と診断
・さらに血液ガス分析でCO2 の貯留の有無を判定
投与方針
・高CO₂血症なし (PaCO₂≦45Torr)
⇒ SpO2 94~98%目標に酸素継続
・高CO₂血症あり (PaCO₂>45Torr)
⇒ SpO2 88~92%を目標に酸素投与
鼻カニューレ1~2L/分、あるいはベンチュリ―マスク24~28%
血液ガス分析
・呼吸性アシドーシス(pH<7.35かつPaCO2>45)
⇒ 非侵襲的陽圧換気(NPPV)を考慮
(参照:NPPV (Noninvasive Positive Pressure Ventilation: 非侵襲的陽圧換気 ))
薬物療法
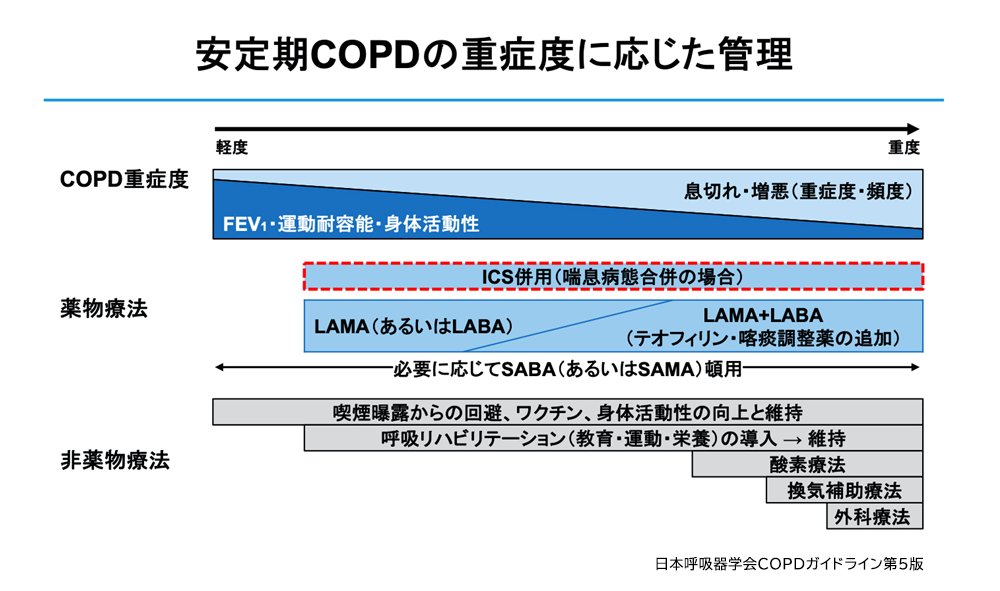
安定期の薬物治療の原則
・安定期に労作時呼吸困難(mMRC>1)やQOL低下(CAT≧10点)などの慢性的な呼吸器症状を認める場合に開始。
・労作時呼吸困難の改善には吸入タイプの気管支拡張薬(長時間作用型抗コリン薬(LAMA)、またはβ2刺激薬(LABA))が第一選択。
・通常、増悪抑制効果に優れたLAMA(スピリーバ®)が優先される。
・LAMAはCOPD増悪の抑制に加え、疾患進行や死亡率も下げる可能性が示唆されている。またLAMAにはCOPD患者の咳嗽や喀痰を改善させる効果もある。
・LAMA単剤でコントロール困難な場合はLAMA+LABA併用(ウルティブロ®)への変更を考慮する。
・吸入困難な場合は貼付薬でも可
・それでもダメならSABA、SAMA屯用の併用や、徐放性テオフィリン剤の内服追加
・グループに寄らず推奨されるのは、禁煙、呼吸リハビリテーション、肺炎球菌・インフルエンザワクチン接種
1)軽症
・SABAあるいはSAMA屯用
・中等症以上でも必要に応じて使用
サルタノールインヘラー(100µg) 1回2吸入 1日4回まで屯用
メプチンエアー(10µg) 1回2吸入 1日4回まで屯用
2)中等症
・LAMAあるはLABA単独
・ガイドラインでは、増悪抑制効果に優れたLAMAを推奨。
・LAMA単剤でコントロール困難な場合はLAMA、LABA併用を考慮する。
・ただし排尿障害を要する前立腺肥大症と閉塞隅角緑内障がある場合はLABAを選択
・吸入困難な場合は貼付薬でも可
ホクナリンテープ(2mg)1日1枚
3)重症以上
・LAMA/LABA配合剤
・効果が不十分な場合、以下の内服薬を追加する
呼吸困難:
テオドール(100㎎) 1回1~2錠、1日2回、または、ユニフィルLA(200㎎)1回1~2錠1日1回夕食後
喀痰症状:
ムコダイン(500㎎) 1回1錠1日3回またはムコソルバンL(45㎎)1回1錠1日1回夕食後
増悪が頻回で喀痰症状が強い場合:
クラリス(200㎎)1回1錠 1日1回またはクラリシッド(200㎎) 1回1錠1日1回
または第2選択:エリスロシン(200㎎)1回1錠1日2~3回
4)喘息病態合併(ACO:asthma and COPD overlap)の場合
・ICSを追加
トリプル製剤(ICS/LAMA/LABA配合剤)を使用
テリルジー100エリプタ 1回1吸入 1日1回
ビレーズトリエアロスフィア 1回2吸入 1日2回
治療薬各論
吸入薬
1)LAMA
・シーブリ®
・スピリーバ®
2)LAMA/LABA
・ウルティブロ®
・スピオルト®
3)ICS/LAMA/LABAトリプル吸入製剤
・テルリジー®
・ビレーズトリエアロスフィア®
吸入ステロイド(ICS)
・安易にICS(肺炎リスク↑)やテオフィリンを処方しないこと
ICSの適応;
・「末梢血好酸球数>300/μL」
・「末梢血好酸球数≧100μL、かつ年に2回以上中等度増悪」がある場合、ICSを考慮する(GOLD)
・ACO(asthma and COPD overlap)、または喘息の既往
・LAMA/LABAを使用しても急性増悪を繰り返す例
・入院を要する増悪の既往
・%FEV<60%の場合などで吸入ステロイドを考慮
喀痰調整薬
・カルボシステインやアンブロキソールで抑制効果がしめされている
① 気道分泌細胞正常化薬
・喀痰の産生・分泌の抑制
・クリアナール®、スペリア®
以下、分泌物排除促進
②粘液溶解薬
・ビソルボン®、ムコフィリン®
③粘液修正薬
・カルボシステイン(ムコダイン®)
④粘液潤滑薬
・アンブロキソール(ムコソルバン®)
マクロライド系抗菌薬
・長時間作用性気管支拡張薬を適切に使用しても、気道感染を繰り返して増悪を頻回に来す症例や、喀痰症状が改善されない症例で使用を検討する
・抗菌活性以外に、気道炎症や気道分泌の抑制、細菌の病原性抑制や抗ウイルス作用がある
・クラリスロマイシン(クラリス®、クラリシッド®)通常量の半量を長期投与
・エリスロマイシン(エリスロシン®)は効果が劣るため第2選択
テオフィリン製剤(メチルキサンチン)
・非選択的ホスホジエステラーゼ(PDE)阻害による気管支平滑筋のcAMP増加作用により気管支拡張作用を示す。
・吸入薬でコントロールができない場合に上乗せで処方
※ COPDに対する上乗せ効果はほとんどないといわれている
在宅酸素療法(適応)
(令和2年3月5日 保医発0305第1号より引用)
・在宅酸素療法の対象疾患は、高度慢性呼吸不全例、肺高血圧症、慢性心不全、チアノーゼ型先天性心疾患及び重度の群発頭痛の患者である。
・高度慢性呼吸不全例のうち、対象となる患者は在宅酸素療法導入時に動脈血酸素分圧55mmHg以下の者及び動脈血酸素分圧60mmHg以下で睡眠時または運動負荷時に著しい低酸素血症を来たす者であって医師が在宅酸素療法を必要であると認めた者。
・慢性心不全患者のうち、医師の診断により、NYHAⅢ度以上(参照)であると認められ、睡眠時のチェーンストークス呼吸がみられ、無呼吸低呼吸指数が20以上であることが睡眠ポリグラフィー上確認されている症例とする。
・群発頭痛の患者のうち、群発期間中の患者であって、1日平均1回以上の頭痛発作を認める者。
生活指導
・何はともあれ禁煙
・吸入指導:薬剤師に丸投げではなく、医師も患者の前で実演して患者のやり方をチェックすること。
・インフルエンザワクチン、肺炎球菌ワクチンの接種
呼吸リハビリテーション
原則
・全身持久力訓練が最も推奨される(平地歩行、階段昇降、踏み台昇降、自転車エルゴメーター、トレッドミルなど)
・下肢トレーニングが最も有効
・筋肉量は予後と関連しており、運動療法に加え栄養療法の併用が望ましい
具体的指導
口すぼめ呼吸
・口すぼめ呼吸は鼻から息を吸った後、口をすぼめて長く息を吐くことで気道内圧が高まり、末梢気管支が開きやすくなる。
・吸気:呼気=1:2の割合
ハッフィング(huffing)
腹筋を使いながら「ハッ!ハッ!」と声を出さずに勢いよく息を吐き、その後に咳をする。
→効率よく痰を喀出することができる。
ストレッチ
・肩回し、肩すくめ、両手を左右に分回しして腰を左右に捻じる、大きく両手を開いて胸を張る
・辛くない範囲で5~10回ずつ、1日2回を目安に
歩行(呼吸同調法)
・2歩歩いている間に息を吸って、次の4歩で口をすぼめてゆっくり吐く
・週3回以上、1回20分以上
BODE index(予後予測ツール)
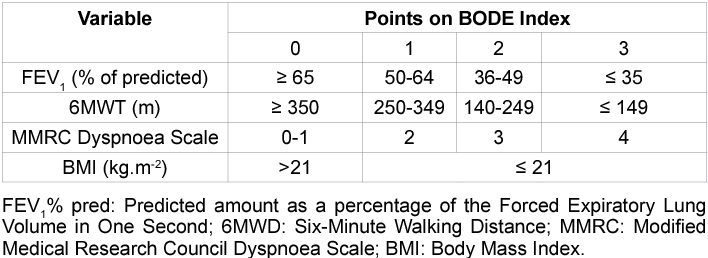
B:body mass index
O:airway obstruction:1秒量(FEV1.0)
D:dyspnea:mMRCで評価
E:exercise capacity:6MDで評価
緩和治療
オピオイド
・非がん疾患で適応のあるオピオイドは「リン酸コデイン」と「モルヒネ」のみ。
・リン酸コデインは体内でモルヒネに代謝され、リン酸コデイン60㎎が経口モルヒネ10㎎が等価である。
処方例
・経口即効型モルヒネ(オプソ®) 2.5㎎/回、4時間以上間隔をあけて内服
・経口持効型モルヒネ(MSコンチン®)10㎎ 1日1回
・モルヒネ0.5㎎/1回静注、4時間毎もしくは呼吸困難時のみ使用
・モルヒネ6~10㎎/日、持続静注
抗不安薬(ベンゾジアゼピン)、抗うつ薬
・ミルザタピン


コメント